De todos los "agujeros de conejo" de Covid que he pasado, cada uno me llevó a entrar en una "batalla científica" a menudo pública, solo algunos de los cuales he "ganado". Pero gané algunos, ninguno más exitoso que cuando cerré de inmediato la práctica obsesiva impactante y de rápida propagación de los médicos de urgencias y cuidados intensivos de poner a los pacientes con covid en ventiladores “antes de tiempo”.
Como Jefe del Servicio de Cuidados Intensivos y Director Médico del Centro de Trauma y Soporte Vital de la Universidad de Wisconsin (llamamos al centro "TLC" para abreviar, pero básicamente era solo el nombre de la UCI principal en la UW), yo fue uno de los médicos de la UCI con más experiencia. También se me conocía como un "fanático de los respiraderos". De hecho, una de las razones por las que me convertí en médico pulmonar y de cuidados intensivos surgió de una fascinación temprana por operar ventiladores mecánicos. Posteriormente, he enseñado durante mucho tiempo el manejo de la insuficiencia respiratoria aguda y la ventilación mecánica a estudiantes de medicina, residentes y becarios. Uno de mis puntos centrales de enseñanza se centró en identificar el momento óptimo para la decisión de hacer la transición de un paciente a un ventilador mecánico.
La orientación sobre cómo tomar la decisión es simple conceptualmente pero estresantemente compleja en la práctica. Básicamente, el momento de la transición a la ventilación mecánica es que usted siempre quiere apuntar a “no hacerlo demasiado pronto” y al mismo tiempo “no retrasarlo hasta que sea demasiado tarde”. ¿Has visto que simple es?
La razón de este enfoque es que los ventiladores mecánicos son "armas de doble filo" en el sentido de que pueden salvar vidas cuando están realmente indicados (los beneficios superan los riesgos), pero también pueden dañar los pulmones cuando se usan de manera inexperta o prematura porque al colocar a alguien en un ventilador mecánico, esto empeora automáticamente su pronóstico, así como su tiempo de recuperación.
El empeoramiento del pronóstico se deriva de los efectos nocivos de la ventilación mecánica, que a menudo requiere sedación e inmovilidad prolongadas, lo que puede causar confusión, delirio, atrofia muscular y debilidad. Todo lo cual prolonga la recuperación de los pacientes y los expone a desarrollar complicaciones (cuanto menos tiempo pase en una UCI, mejor lo hará).
Por lo tanto, el momento de la decisión es crítico: hágalo demasiado pronto y lo hará innecesariamente en una proporción de casos, y hacerlo demasiado tarde conduce a un procedimiento con mayores riesgos (el acto de intubar a alguien con angustia severa con baja oxígeno es mucho más riesgoso que en un paciente más estable). Por lo tanto, saber cuándo intervenir cuando el estado respiratorio de un paciente se está deteriorando es un problema de atención al paciente crítico y desafiante.
Este desafío lo describe mejor el profesor Martin J. Tobin, a quien llamo el "padrino" de la ventilación mecánica dado que es el autor de la "Biblia" de la ventilación mecánica, un libro de texto de 3 pulgadas de ancho llamado Principios de la Ventilación Mecánica. Es el único libro de texto de medicina que he leído completamente... dos veces. Mira, te dije que era un friki de ventilación. Dato curioso: el profesor Tobin fue el testigo experto en el caso penal de George Floyd mientras que yo fui el testigo experto en el caso civil). De todos modos, el Dr. Tobin invoca la analogía de los míticos monstruos marinos griegos de Homero llamados Psylla y Charybdis cuando analiza cómo "configurar" correctamente el ventilador mecánico, pero creo que la analogía se aplica igualmente en lo que respecta al momento y la iniciación de Ventilacion mecanica.
De la Wikipedia:
Scylla y Caribdis eran míticos monstruos marinos Notado por Homer; La mitología griega los situó en lados opuestos del Estrecho de mesina entre Sicilia y Calabria, en el continente italiano. Scylla fue racionalizada como una roca banco (descrito como un monstruo marino de seis cabezas) en el lado calabrés del estrecho y Caribdis era un remolino frente a la costa de Sicilia. Se los consideraba peligros marítimos ubicados lo suficientemente cerca uno del otro que representaban una amenaza ineludible para los marineros que pasaban; evitar a Caribdis significaba pasar demasiado cerca de Escila y viceversa. Según el relato de Homero, Odiseo Se le aconsejó que pasara por Scylla y perdiera solo unos pocos marineros, en lugar de arriesgarse a perder todo su barco en el remolino.[ 3 ]
Debido a tales historias, el mal resultado de tener que navegar entre los dos peligros finalmente se convirtió en un uso proverbial.
Ahora, aquí hay un par de diapositivas de una de mis conferencias sobre el manejo de ventiladores mecánicos:

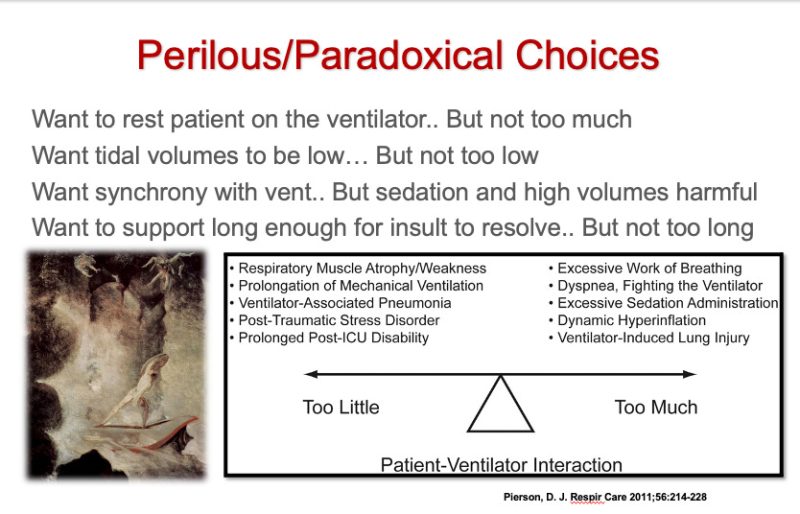
De manera similar, saber cuándo intubar a alguien (es decir, el acto de sedar y paralizar a alguien para insertar un tubo de respiración a través de las cuerdas vocales hasta la tráquea es un procedimiento que presenta un riesgo raro pero catastrófico).
Lo que significa que si no establece rápidamente una vía aérea de apoyo en algunos pacientes, puede producirse un paro cardíaco. Afortunadamente, debido a las técnicas modernas de intubación, los equipos (videolaringoscopios), las prácticas de entrenamiento de simulación y los protocolos de sedación y parálisis, la muerte es rara pero aún distinta de cero. Ahora, aunque la muerte es bastante rara, he estado involucrado en escenarios de intubación más estresantes/aterradores de lo que yo (o mi paciente) hubiera deseado. “Manejar una vía aérea difícil” es la emergencia de todas las emergencias porque tiene un paciente aún vivo donde usted es responsable de prevenir un paro cardíaco por privación de oxígeno y/o fatiga respiratoria excesiva.
Ciertamente, las reanimaciones por paro cardíaco son emergencias, pero el corazón ya está detenido y, en mi opinión, la RCP es relativamente sencilla... por lo que es un poco diferente desde la perspectiva de un médico. En una situación, está tratando de recuperar a alguien de un arresto, mientras que en la otra está tratando de evitar que ocurra.
En cada caso en que tomé la decisión de poner a un paciente en un ventilador, siempre reflexionaba después si sentía que lo había hecho demasiado pronto o demasiado tarde. Psila o Caribdis. Con raras excepciones, generalmente sentí que lo hice demasiado tarde (no tarde, pero generalmente más allá del tiempo en que debería haber quedado claro que no iban a poder evitar el ventilador).
La razón de mi retraso es que traté de darle a cada paciente tanto tiempo y tratamiento como pude hasta que quedó claro que no estaban mejorando lo suficiente o lo suficientemente rápido como para evitarlo. Pero traté de darles todas las oportunidades posibles sin ponerlos en peligro. Así que me consideraría un "intubador tardío" por práctica. El nivel de comodidad para decidir el momento apropiado para intubar obviamente varía entre los médicos, ya que su tolerancia al riesgo (y sus percepciones de los riesgos competitivos) varía según su capacitación, experiencia y personalidad.
Nunca olvido a un becario que tuve cuando era director de un programa de capacitación de becarios en Nueva York que, durante sus tres años de capacitación, tuvo más del doble de intubaciones que cualquier otro becario (aunque no es la única razón, no lo hice). Siento que fue un "intubador temprano" y traté de guiarlo a un enfoque más conservador antes de que se graduara de mi programa).
Sin embargo, cuando los pacientes de Covid comenzaron a ser admitidos en el Hospital de la UW, de repente varios de mis colegas se me acercaron y me "sugirieron" que instituyéramos una "regla" para cuando ponemos a alguien en un ventilador y sugirieron que usáramos la cantidad de oxígeno que necesitaban. Inmediatamente pensé que esto era una locura, pero también entendí de dónde venía: los médicos estaban asustados porque no se habían familiarizado con la enfermedad y esto se vio agravado por los rumores o informes de pacientes con Covid que supuestamente ingresaban con bajos niveles de oxígeno y quienes, a pesar de la suplementación con oxígeno y de verse bastante estables, repentinamente "chocaban".
Aunque esta sugerencia fue bien intencionada, ya que creo que los médicos abogaban por la intubación temprana en gran parte por la "seguridad" del paciente, sabía que, paradójicamente, esto significaría un desastre si la práctica se convirtiera en estándar. Además, tenía serias dudas de que una neumonía/neumonitis pudiera causar “choques repentinos”.
Ahora, uno de los propósitos principales de las UCI es el “monitoreo cercano” de los pacientes que tienen fallas de uno o varios órganos. He pasado mi carrera consultando a pacientes en diversas formas y grados de dificultad respiratoria, y todas las condiciones de insuficiencia respiratoria tienen una trayectoria y/o respuesta general a ciertos medicamentos, de modo que saber cuándo intubar se vuelve más fácil de identificar a medida que adquiere más experiencia.
Y gané un montón de experiencia al principio de mi carrera porque cuando me contrataron en mi primer trabajo después de la beca de capacitación, mi hospital no contaba con neumólogos ni intensivistas. En los primeros tres años de mi carrera vi a tantos pacientes que mi "facturación" estaba causando preocupación en el liderazgo del hospital porque estaba viendo más del 200 por ciento de la cantidad de pacientes que un intensivista de tiempo completo promedio vería en un año (lo que podría sugerir Fraude de seguro de Medicare o Medicaid y, por lo tanto, desencadenar una auditoría, lo que sea). Trabajaba de 80 a 90 horas a la semana, además de trabajar como pluriempleo durante la noche con frecuencia, por lo que gané mucha experiencia (y conocimientos) con bastante rapidez.
De todos modos, simplemente me negué a creer que un pulmón inflamado provocaría choques precipitados y lo sabía intuitivamente, pero también lo sabía por hablar con mis colegas en el frente de batalla en la ciudad de Nueva York. Así que discutí con la multitud de "intubación temprana" que, aunque se trataba de una enfermedad nueva, no cambia el principio fundamental de cuándo instituir la ventilación mecánica.
En la sesión informativa diaria de Covid que dirigí todos los días en la UW (a la que asistieron en persona y de forma remota todos los residentes, hospitalistas e intensivistas a cargo de atender a los pacientes con COVID), argumenté con mucha fuerza que deberíamos evitar establecer un límite arbitrario de requerimiento de oxígeno. para intubación. Algunos habían sugerido intubar una vez que un paciente requería más de 6 litros por minuto de oxígeno a través de una cánula nasal, mientras que otros sugerían algo más.
Le expliqué que la indicación para la institución de la ventilación mecánica nunca debe basarse en un nivel de oxígeno y, en cambio, debe ser basado casi exclusivamente en una evaluación del "trabajo respiratorio" del paciente y su capacidad para mantener ese trabajo respiratorio. Aquí es donde se vuelve un poco más complicado, ya que la capacidad de un paciente para mantener un trabajo respiratorio elevado depende de múltiples factores, como su fragilidad (o, por el contrario, su fuerza), su estado mental y la causa de su insuficiencia respiratoria (algunos las condiciones se revierten más fácil y rápidamente que otras). Aquí hay un esquema que usaría para tratar de enseñar este concepto a mis alumnos (hecho por mi antiguo colega Nate Sandbo en UW).
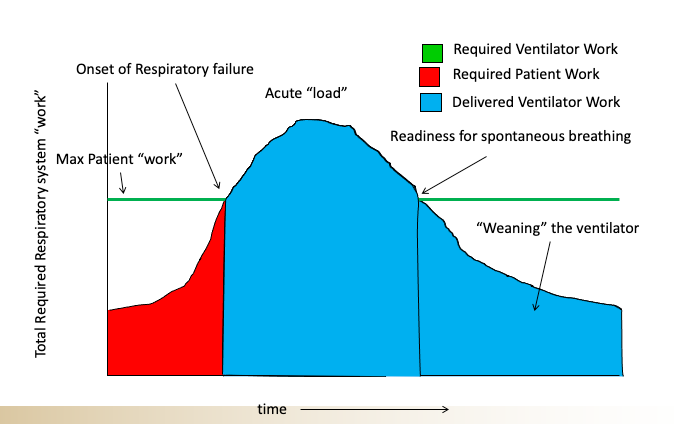
Entonces, cuando observa a un paciente que tiene dificultades para respirar, debe preguntarse si puede soportar esa cantidad de esfuerzo, durante cuánto tiempo, cuál es la causa subyacente y si es rápidamente reversible. Hay ciertas afecciones, como el edema pulmonar agudo, que a veces se pueden revertir con bastante rapidez con diuréticos y control de la presión arterial y algo llamado ventilador no invasivo (llamados máquinas BPAP o CPAP), de modo que incluso cuando los pacientes están muy angustiados, a veces tiene tiempo suficiente para "darles la vuelta" antes de que "choquen". Otras condiciones son como una neumonía que empeora con sepsis; allí los pacientes generalmente necesitan ser intubados una vez que se observan signos significativos de dificultad respiratoria dado que en estos pacientes el “cambio” no es tan rápido y existe una mayor mortalidad asociada.
De todos modos, mis colegas y aprendices escucharon atentamente y, quizás por primera y última vez en la pandemia, simplemente confiaron en mi juicio y consejo sin demasiados "argumentos". Uf. La idea de establecer límites arbitrarios de oxígeno como desencadenante de la intubación simplemente desapareció.. Estoy bastante orgulloso de eso porque sé que ese no fue el caso en todo el país dado que en muchos hospitales y centros médicos académicos estaban usando límites arbitrarios para poner a los pacientes en ventiladores, y creo que este fue un factor importante que llevó a la necesidad generalizada de salas de UCI adicionales, así como la escasez de ventiladores.
Sin embargo, debo decir que no creo que esta práctica de "intubación temprana" haya durado mucho, ya que los médicos rápidamente ganaron más experiencia en el manejo de pacientes con Covid. Comenzaron a reconocer que la fase pulmonar de Covid se presentaba como una forma relativamente única de insuficiencia respiratoria en la que los pacientes llegaban con niveles de oxígeno en sangre bastante bajos, pero parecían bastante cómodos en términos de su trabajo respiratorio, una condición que los médicos comenzaron a llamar "hipoxia feliz".
Luego, los médicos se acostumbraron rápidamente a usar dispositivos de oxígeno de alto flujo en lugar de ventilación mecánica. Estos dispositivos, llamados "cánulas nasales calentadas de alto flujo" (HHFNC, por sus siglas en inglés) son una maravilla de la tecnología, ya que pueden administrar flujos increíblemente altos de oxígeno (hasta 60 litros por minuto) en la nariz dado que el oxígeno está 100 por ciento humidificado y calentado. Con cánulas nasales normales de bajo flujo que no están completamente humedecidas o calentadas, si intenta aumentar el flujo más allá de los 5 litros por minuto, los pacientes no pueden tolerarlo debido a la incomodidad y la sequedad. HHFNC se convirtió en el caballo de batalla de Covid y creo que esos dispositivos salvaron muchas vidas. Dato curioso: los dispositivos se desarrollaron originalmente para su uso en caballos de carreras (¿otra vez caballos?) y solo se aplicaron al cuidado de pacientes en 1999, y no se generalizaron hasta después de 2010.
Reenviado de la autora Substack
Publicado bajo un Licencia de Creative Commons Atribución Internacional
Para reimpresiones, vuelva a establecer el enlace canónico en el original Instituto Brownstone Artículo y Autor.









